Régulation médicale en ambiance NRBC
En situation NRBC, la régulation médicale doit s’appuyer sur les plans et les fiches qui doivent être immédiatement disponibles.
Évaluer le nombre de patients présumés et préciser les lieux concernés.
- · P1
Identifier la présence d’une composante toxique :
- situations évocatrices : explosion, dispersion de poudre ou de liquide, phénomène collectif, plusieurs victimes présentant des symptômes identiques sans cause évidente, disproportion entre les effets et les conséquences, lieu pouvant être considéré́ comme cible (ERP, réseau de transport, lieu de culte, site industriel, site militaire, lieu de grande manifestation…), présence d’animaux avec comportement ou symptômes anormaux…
- symptômes évocateurs : plus de 2 personnes présentant les mêmes symptômes, gêne respiratoire, toux, larmoiement, troubles visuels, convulsions, troubles de conscience, anomalies cutanées…
- circonstances : pré-alerte ; lieu confiné, foule, mouvement de panique centrifuge ; comportement suspect d’un individu ; objet, liquide ou matériau suspect…
- évènement : bruit d’explosion même faible, fumées (couleur, odeur), brouillard, vapeurs…
Ne pas rester à proximité de la zone de danger.
Attendre les secours dans une zone proche à l’écart du site de l’évènement.
Protéger ses voies aériennes par un masque.
Transmission et partage de l’alerte initiale : CTA, CIC, CORG.
En fonction des symptômes, du nombre de victimes et des circonstances connues.
S’appuyer sur le recueil d’information des primo-intervenants, notamment médicaux si disponible, et rechercher une orientation sur le type de produit en cause. Penser au sur-accident et à l’accident multiple.
· R1 : équipe SMUR informée et munie d’équipements de protection individuelle pour mise à disposition du Commandant des Opérations de Secours, seul responsable de la sécurité de son engagement, pour une évaluation médicale de la situation, l’anticipation du dispositif ORSEC, l’orientation clinique éventuelle
En fonction des symptômes, du nombre de victimes et des circonstances connues.
Approfondir l’évaluation de la situation pour valider ou non, au plus vite, la situation NRBC et rechercher une orientation clinique (toxidromes).
La décontamination d’urgence doit être immédiate pour limiter l’intoxication de la personne et le transfert de contamination. Les victimes sont décontaminées au plus près de l’incident, avant évacuation, afin de limiter le transfert de contamination en particulier hospitalier. Les unités de décontamination hospitalière ont une mission de protection des établissements face à des présentations spontanées de victimes.
Médicalisation en tant que de besoin.
Le niveau d’intoxication étant variable et la gravité dépendante des caractéristiques de l’agent, la majorité́ des patients ne nécessitent qu’une hospitalisation en service de médecine conventionnelle.
Deux situations particulières sont à prendre en compte :
- extrême urgence (EU) radio-contaminée : l’urgence médico-chirurgicale prime sur l’urgence radiologique. Après mise en condition adaptée (double enveloppe, circulaire 800), ces EU peuvent être évacuées, avant décontamination, vers un établissement pré identifié disposant d’un circuit spécialisé d’accueil au bloc opératoire sous réserve d’alerte et de disponibilité du circuit. Une prise en charge de type « damage control » chirurgical sera mise en œuvre par du personnel en tenue de protection adaptée.
- EU chimique : la médicalisation prime sur la décontamination chimique complète. Une EU contaminée par un agent chimique pourra être orientée après une décontamination d’urgence et une mise en condition minimale vers un établissement de première ligne disposant de procédures adaptées.
Dès la suspicion d’un évènement NRBC, partager immédiatement l’information : Services d’Incendie et de secours, Police, Gendarmerie, autres SAMU éventuels
Poursuivre concomitamment la transmission de l’alerte :
- aux structures d’urgence et établissements de santé par ordre de proximité géographique, pour protection des accès et activation des annexes NRBC (sécurisation, activation de l’unité de décontamination selon le niveau de l’établissement de santé.
- aux autres SAMU et en particulier au SAMU de coordination zonale (conseil, appui, soutien et moyens tactiques dont la coordination des antidotes, respirateurs, EPI de renfort de l’établissement expert).
- à l’agence régionale de santé (ARS) : échelon départemental et/ou régional
Poursuivre la mobilisation des ressources intra/extra hospitalières en cohérence avec le dispositif activé (ORSEC-NOVI, ORSEC-NRBC, ORSEC-TDM…) et son dimensionnement.
Dès confirmation de l’alerte, recenser les capacités d’accueil hospitalières disponibles, en s’appuyant au besoin sur la composante NRC du schéma ORSAN ou tout autre volet utile (B, AMAVI), en fonction des caractéristiques cliniques ou lésionnelles des victimes et de la nature de l’agent.
S’assurer de la disponibilité des stocks tactiques, notamment les antidotes, auprès du SAMU de zone (vérification via l’outil SI-GeSSE) pour anticiper les renforts
La gestion de crise s’effectue conformément aux dispositions des plans ORSEC-NRBC (principes d’intervention, structuration du site) et éventuels autres plans activés (notamment l’ORSEC-NOVI pour le préhospitalier, ORSAN AMAVI et NRC).
La stratégie d’évacuation et de prise en charge s’appuie sur les plans de mobilisation départementaux (capacités d’accueil, priorisation des établissements de santé de première ligne puis de seconde ligne) et zonaux (mises à disposition des moyens tactiques en renfort : respirateurs, antidotes, lots PSM, EPI). Elle est facilitée par l’organisation hospitalière décrite dans le dispositif ORSAN, en particulier ses volets NRCB et les outils partagés à disposition (portail de gestion de crise, outil de traçabilité SI-VIC, répertoire opérationnel des ressources etc…).
La situation, son évolution, son évolutivité, le dispositif extrahospitalier (ressources humaines et matérielles), les capacités d’accueil et l’impact sur l’offre de soin seront régulièrement réévaluées en lien avec la cellule d’appui de l’ARS.
Sans objet car prévue dans les divers plans.
Dès la survenue confirmée d’un évènement NRBC et en contexte de très nombreuses victimes, il convient de passer d’un principe de régulation individuelle (une place pour un patient) à une régulation collective (envoi standardisé d’un groupe de patients vers les établissements de santé́ préalablement alertés) et selon les flux capacitaires.
Il est primordial de tout mettre en œuvre pour éviter le transfert de contamination au sein des établissements de santé.
Il est nécessaire de recourir aux référents de l’établissement de santé de référence de la zone et au SAMU de coordination zonale. L’établissement de santé de référence a pour mission d’apporter un appui technique (référents en risque chimique ou radiologique, personnel compétent en radioprotection, centre antipoison, astreinte BIOTOX, laboratoires L3, capacités d’accueil spécialisé etc.).
La mise à disposition des moyens tactiques zonaux est coordonnée par le SAMU de zone en lien étroit avec l’ARS de zone. Elle vise à répartir au mieux les ressources et identifier précocement les besoins de renforts extra-zonaux.
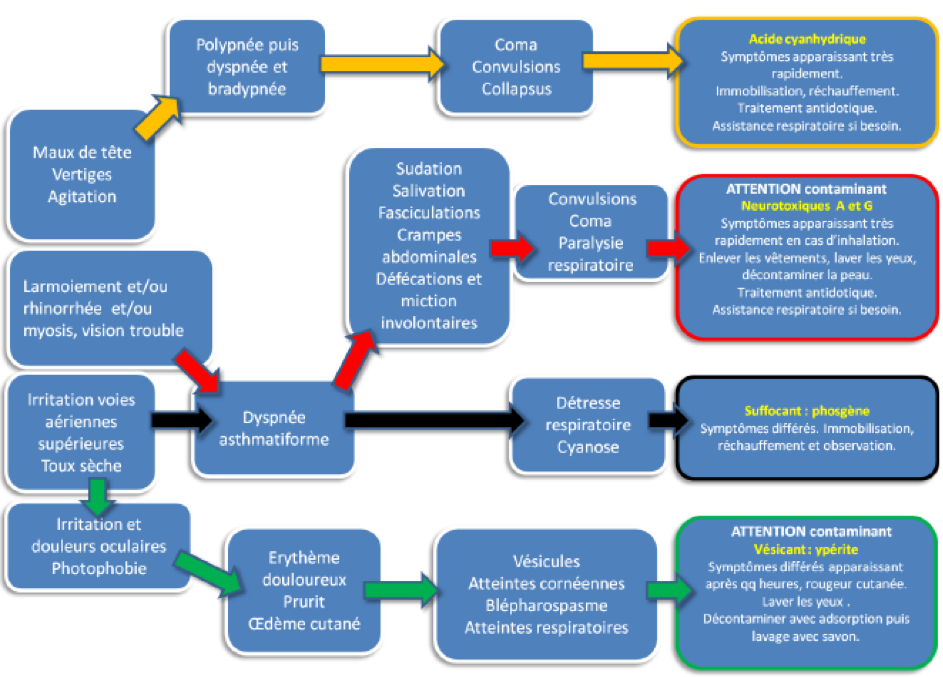
Analyse à partir des symptômes : cf figure
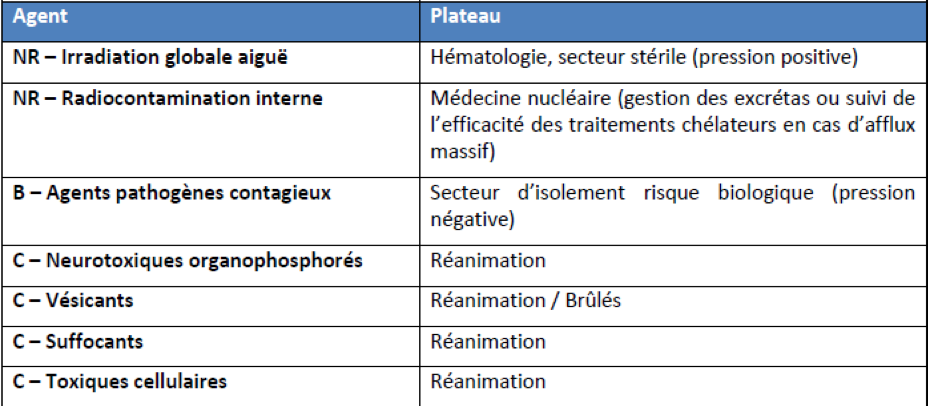
Principales orientations selon le type d'agent en cause : cf tableau